Введение
Эссенциальный тремор (ЭТ) и болезнь Паркинсона (БП) — наиболее распространенные неврологические двигательные расстройства, в клинической картине которых наблюдается дрожание (тремор) [1–3].
Болезнь Паркинсона представляет собой прогрессирующее инвалидизирующее нейродегенеративное заболевание с двигательными нарушениями, характеризующееся патологическим накоплением в головном мозге агрегированных форм α-синуклеина и нигростриарной дегенерацией [1, 4]. БП широко распространена, занимает второе место по частоте встречаемости среди возрастных нейродегенеративных заболеваний, однако развивается постепенно, поэтому заподозрить ее на ранних стадиях достаточно сложно [5–8].
В настоящее время ЭТ рассматривают и как клинический синдром, и как заболевание. В последнем случае его природу предположительно связывают с нейродегенерацией [9]. Вероятность развития ЭТ (как и БП) увеличивается с возрастом [1, 10, 11]. Так, по данным метаанализа 42 исследований, проведенных в 23 странах за период 10 лет, распространенность ЭТ среди всего населения составила 1,33%, а среди лиц старше 65 лет — 5,79% [2].
Наличие тремора определяет сходство клинической картины ЭТ и ранних стадий БП, нередко порождая трудности их дифференциальной диагностики [3, 9, 12]. При этом наибольшие сложности возникают при диагностике фенотипа ЭТ-плюс, т. е. у тех пациентов с ЭТ, у которых к постуральному и кинетическому тремору со временем присоединилась другая негрубо выраженная неврологическая симптоматика [1, 10].
Усугубляет трудности дифференциальной диагностики тот факт, что длительно существующий ЭТ у ряда пациентов переходит со временем в БП [12, 13]. Такое заболевание обозначается как «БП с предшествовавшим ЭТ» (англ.: Parkinson’s disease with antecedent ET) [14, 15].
В настоящей работе обобщены данные литературы, касающиеся дифференциальной диагностики ЭТ, ЭТ-плюс и БП, приведено клиническое наблюдение, иллюстрирующее особенности такой диагностики.
Клиническая диагностика
Основой для разграничения ЭТ, ЭТ-плюс и БП служат их диагностические критерии, разработанные Международным обществом по изучению БП и расстройств движений (англ.: International Parkinson and Movement Disorders Society, MDS) [2]. Критерии диагностики ЭТ и ЭТ-плюс изложены рабочей группой MDS в «Консенсусном заявлении о классификации тремора» (англ.: Consensus Statement on the classification of tremors. from the task force on tremor of the International Parkinson and Movement Disorder Society) [10]. Указанная классификация содержит «двух-осевую» систему описания тремора для его диагностики на синдромальном и нозологическом уровнях. Ось «Клинические признаки» включает анамнестические сведения (возраст начала тремора, его изменения во времени, семейный и лекарственный анамнез, чувствительность тремора к действию алкоголя и лекарственных препаратов), характеристики тремора (локализация, частота, провоцирующие факторы), сопутствующие симптомы, показатели лабораторных и инструментальных методов обследования пациента. На основании таких сведений в соответствии с приведенными в этом документе диагностическими критериями тремор квалифицируется как определенный клинический синдром [10]. Ось «Этиология» отражает причину имеющегося у пациента дрожания. Такая причина может обозначаться как «генетическая», «приобретенная» или «идиопатическая». Последняя в свою очередь подразделяется на семейную и спорадическую [10]. Один и тот же клинический синдром тремора может иметь несколько причин, и, наоборот, одна и та же причина способна вызывать разные синдромы тремора [10].
Синдром ЭТ диагностируется при наличии у пациента изолированного тремора действия (кинетического и постурального) в обеих руках, отмечающегося на протяжении не менее чем 3 лет, сопровождающегося или не сопровождающегося дрожанием другой локализации (головы, голосовых связок или ног), при условии отсутствия других неврологических синдромов, таких как дистония, атаксия или паркинсонизм [10].
Критерии диагностики синдрома ЭТ-плюс включают наличие тремора, который отвечает характеристикам ЭТ, но сочетается с другими неспецифическими («неопределенной значимости») клиническими признаками [10]. Такими признаками считают неустойчивость при тандемной ходьбе, негрубо выраженную дистоническую позу, легкие нарушения памяти или другие неврологические проявления в тех случаях, когда их недостаточно для диагностики иного синдрома или заболевания. К синдрому ЭТ-плюс, в частности, относят сочетание ЭТ с тремором покоя, который, в отличие от БП, не исчезает при произвольных движениях [6, 10]. В зависимости от имеющейся у пациента дополнительной симптоматики выделяют 4 варианта синдрома ЭТ-плюс:
-
мозжечковый (с легкой атаксией, обнаруживаемой, например, при тандемной ходьбе);
-
паркинсонический (с легким акинетико-ригидным синдромом или тремором покоя);
-
дистонический (например, с негрубо выраженной дистонической позой тела);
-
когнитивный (с невыраженными нарушениями памяти) [1, 10].
Критериями исключения синдромов ЭТ и ЭТ-плюс служат:
-
изолированный тремор только лишь головы или голоса;
-
ортостатический тремор с частотой >12 Гц;
-
кинезиоспецифический тремор (возникающий лишь при выполнении строго определенного действия);
-
позиционный тремор (постуральный тремор, возникающий лишь при удержании строго определенной позы);
-
внезапное начало и постепенное прогрессирование тремора [10].
Предполагается, что этиология ЭТ и ЭТ-плюс как самостоятельного заболевания связана с нейродегенеративным поражением головного мозга, хотя точная природа такого поражения до сих пор не выяснена [2, 10]. На ЭТ как болезнь указывает, например, его передача в семье по аутосомно-доминантному или сцепленному с X-хромосомой типу наследования [16, 17]. В то же время до сих пор не найдено конкретных генов, мутации в которых вызывают ЭТ [6].
Что касается синдрома ЭТ-плюс, то в тех случаях, когда инструментальное или медико-генетическое обследование пациента доказывает наличие БП, дистонии или наследственной атаксии, то устанавливают диагноз выявленного заболевания, а ЭТ-плюс указывают в формулировке диагноза в качестве синдрома, до тех пор, пока имеющаяся у пациента симптоматика ему соответствует [10].
Нередко сложности диагностики возникают у тех пациентов с ЭТ, у которых к имевшемуся на протяжении многих лет кинетическому и постуральному тремору со временем присоединяется тремор покоя. Такие ситуации порождают дебаты о том, следует ли в таких случаях диагностировать у пациента паркинсонический вариант ЭТ-плюс либо же устанавливать диагноз БП с предшествующим ЭТ [13, 18]. В этой связи обсуждается возможная патогенетическая связь между ЭТ и БП [19]. Об общности некоторых аспектов патогенеза этих двух неврологических расстройств свидетельствуют:
сходные моторные и немоторные симптомы (например, нарушение поведения в виде повышенной двигательной активности в фазу сна с быстрыми движениями глаз);
-
повышение распространенности ЭТ у родственников пациентов с БП;
-
увеличение риска развития БП у пациентов с ЭТ при его длительном (годы и десятилетия) течении;
-
наличие телец Леви в головном мозге у некоторых больных ЭТ [12, 20–22].
-
Однако природа и возможные патогенетические механизмы связи ЭТ и БП до сих пор остаются малоизученными [12, 19].
Верификация БП, в том числе у пациентов с имевшимся ранее ЭТ, осуществляется в соответствии с критериями MDS, опубликованными в 2015 г., которые используются в большинстве стран [1, 7, 23, 24]. Согласно этим критериям основным признаком БП служит брадикинезия в сочетании с тремором покоя и/или мышечной ригидностью. Диагноз БП как причины синдрома паркинсонизма устанавливают с учетом 3 категорий диагностических признаков, таких как «критерии абсолютного исключения», «красные флаги» и «поддерживающие критерии». Для установления клинически достоверного диагноза БП наряду с наличием синдрома паркинсонизма требуется отсутствие у пациента критериев исключения и «красных флагов», а также присутствие двух или более поддерживающих признаков [23].
Признается, что основу диагностики БП составляет анализ клинических признаков, в то время как инструментальные и лабораторные методы имеют вспомогательное значение [7]. Дифференциальный диагноз ЭТ-плюс с БП базируется на тщательном анализе данных физикального осмотра, а дополнительные подсказки могут быть найдены в подробном медицинском, социальном и семейном анамнезе [9, 25].
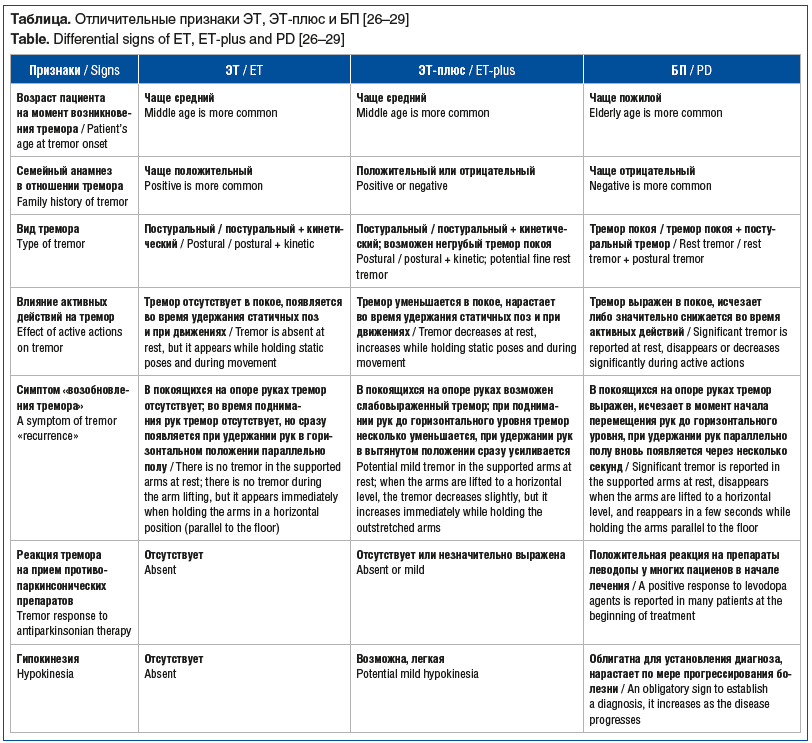
Клинические и анамнестические признаки, помогающие различить ЭТ, ЭТ-плюс и БП, приведены в таблице.
![Таблица. Отличительные признаки ЭТ, ЭТ-плюс и БП [26–29] Table. Differential signs of ET, ET-plus and PD [26–29] Таблица. Отличительные признаки ЭТ, ЭТ-плюс и БП [26–29] Table. Differential signs of ET, ET-plus and PD [26–29]](https://www.rmj.ru/upload/medialibrary/315/frz860c277ljh6m2h77e2frmavn4tpxf/810-1.png)

Инструментальные методы диагностики
Инструментальным методам обследования для диагностики БП и ее дифференциации от другой патологии, в том числе от ЭТ-плюс, в настоящее время все еще отводится второстепенное значение. В критериях MDS они применяются для проверки лишь одного из поддерживающих критериев диагноза БП — симпатической денервации сердца по данным сцинтиграфии с радиофармпрепаратом М-йодбензилгуанидин,123I, которая признана полезным вспомогательным методом дифференциальной диагностики БП и других нейродегенеративных заболеваний, доступным для применения в клинической практике [30].
Еще одним инструментальным методом диагностики и дифференциальной диагностики БП, нашедшим место в критериях MDS, является однофотонная эмиссионная компьютерная томография с переносчиком дофамина [23, 24]. Эта методика, наряду с позитронно-эмиссионной томографией с фтордопой, позволяет получить представление о нейрохимических процессах в дофаминергической системе головного мозга [8, 31]. Нормальные показатели функции пресинаптических дофаминергических структур по результатам перечисленных методов функциональной нейровизуализации относят к критериям абсолютного исключения БП согласно стандартам MDS [23, 24]. Однако эти методы остаются малодоступными в повседневной практике, поэтому их применение в диагностических целях при БП не считается обязательным [6].
В настоящее время активно разрабатываются новые инструментальные и лабораторные методы для объективизации изменений при БП и разграничения ее с другой нейродегенеративной патологией. Перспективным направлением для дифференциации БП и ЭТ считают оценку нейровизуализационных биомаркеров нигральной дегенерации [8, 32]. Магнитно-резонансная томография (МРТ) головного мозга с напряженностью магнитного поля не менее 3 Тесла и применением чувствительных к железу режимов (SWI и T2*) позволяет выявить утрату дофаминергических нейронов черной субстанции среднего мозга уже на ранних стадиях БП. Это проявляется в виде исчезновения признака «хвоста ласточки» в месте деградации нигросомы-1 на аксиальных срезах среднего мозга [8]. У больных ЭТ такой нейровизуализационный признак отсутствует [32, 33].
С целью различения БП и ЭТ предлагают использовать транскраниальную сонографию, выявляющую гиперэхогенность черной субстанции при БП [34]. По данным метаанализа 18 исследований, включивших в совокупности 1264 пациента с БП и 824 пациента с ЭТ, чувствительность транскраниальной сонографии при такой дифференциальной диагностике составила 84,6%, а специфичность — 83,9% [34].
Достаточно новый подход к дифференциации ЭТ и БП предложен в работе Д.В. Похабова и др. [29], где показано, что количественное исследование ольфакторной функции (порога чувствительности обоняния и способности к различению и узнаванию запахов) пациентов в сочетании с электрофизиологической оценкой показателей тремора позволяет разграничить указанные виды патологии. Перспективные разработки в области ранней диагностики и дифференциального диагноза БП связаны с анализом голоса пациента на основе применения технологий искусственного интеллекта [7].
Лабораторная диагностика
Не потерял актуальности поиск лабораторных биомаркеров для дифференциации ЭТ и БП. Так, было показано, что концентрация общего α-синуклеина в плазме и спинномозговой жидкости при БП существенно выше, чем при ЭТ [4]. Авторы предположили возможность дифференциации БП и ЭТ с применением тщательно подобранной совокупности плазменных биомаркеров [4]. Тем не менее, согласно заключению MDS, опубликованному на сайте этой организации в 2023 г., ценность лабораторных исследований в диагностике и дифференциальной диагностике БП в настоящее время остается недоказанной [7].
Несмотря на расширяющиеся возможности дополнительных методов исследования, приоритет в дифференциации ЭТ-плюс и БП в повседневной неврологической практике отдается, как отмечалось выше, результатам физикального обследования и анализа анамнеза.
Для иллюстрации трудностей разграничения ЭТ-плюс и БП у пациента, у которого до этого на протяжении нескольких десятилетий отмечался ЭТ, приводим собственное наблюдение.
Клиническое наблюдение
Пациент А., 75 лет, обратился к неврологу с жалобами на дрожание рук, ног и головы, отмечающееся в покое, при движениях и удержании поз, нарастающее при волнении.
Анамнез заболевания
В возрасте 30 лет пациент впервые стал замечать дрожания в руках (больше в левой) при удержании их на весу в моменты волнения. Со временем дрожание в руках при поддержании их определенного положения в пространстве стало возникать все чаще, а затем распространилось на ноги и голову, усиливаясь на фоне эмоционального стресса и уменьшаясь после приема алкоголя. Неврологом был установлен диагноз ЭТ, от лечения пациент отказался. В возрасте 37 лет к дрожанию в руках при удержании позы присоединилось дрожание при выполнении точных целенаправленных движений, а в 63 года (через 33 года после начала заболевания) — дрожание рук в покое и небольшая замедленность движений. Неврологом была диагностирована БП и назначен препарат леводопа/карбидопа, который пациент принимал на протяжении последующих 12 лет (вначале суточная доза леводопы, разделенная на три приема, составляла 375 мг, позднее — 750 мг). Препарат леводопы все эти годы пациент принимал в сочетании с агонистом дофаминовых рецепторов (пирибедил) в дозе 100 мг/сут. На фоне лечения скованность движений пациента не беспокоила, но дрожание в руках в покое и при движениях у него сохранялось и со временем стало постепенно нарастать. Лекарственно индуцированных дискинезий на протяжении указанных 12 лет не возникало, как и периодов «застывания» (феномен истощения дозы) в периоды между дневными приемами препарата. Иногда пациент в течение нескольких дней пропускал приемы леводопы, однако изменений в своем состоянии при этом не замечал.
Пациент обратился к неврологу в связи с сомнением в целесообразности продолжения приема назначенного препарата из-за отсутствия его влияния на беспокоившее его дрожание рук.
Из семейного анамнеза известно, что у отца с 50 лет и до конца жизни (умер в 74 года) отмечалось дрожание в руках, к врачам не обращался, диагноз установлен не был.
Неврологический статус
При осмотре в неврологическом статусе пациента со стороны черепных нервов выявлялась легкая прерывистость плавного слежения и замедление саккадических движений глаз при произвольных перемещениях взора в разных направлениях. Нарушений обоняния не было. Речь без ослабления модуляции и громкости. Выразительность мимических движений сохранена.
Отмечены следующие симптомы:
-
выраженный постуральный среднеамплитудный тремор в руках;
-
выраженный высокоамплитудный тремор покоя при размещении конечностей на опоре в руках (больше в правой) и ногах;
-
слабовыраженный интенционный тремор в ногах и руках при выполнении пальце-носовой и пяточно-коленной проб;
-
мелкоамплитудный тремор головы и нижней челюсти в вертикальном и горизонтальном положении.
Обращало на себя внимание отсутствие характерного для БП симптома «возобновления тремора» в виде его временного исчезновения при активном поднимании рук из положения на опоре до положения удержания параллельно полу. Отмечалась легкая брадикинезия (в тестах на постукивание пальцами, кистевые движения, пронацию-супинацию кистей, подвижность ног) и легкая ригидность мышц конечностей. Из положения сидя вставал быстро и без поддержки. Постуральной неустойчивости по результатам толчкового теста не было. При стоянии и в положении сидя — небольшой наклон туловища вперед. Походка была изменена минимально. Повороты вокруг оси тела выполнял без затруднений.
Лабораторная и инструментальная диагностика
Отклонений от нормы в общих и биохимических анализах крови не отмечалось. По данным МРТ головного мозга выявлены очаговые изменения вещества головного мозга сосудистого характера (Fazekas1), умеренная заместительная смешанная гидроцефалия.
Дифференциальная диагностика
Таким образом, у пациента отмечалось длительное (на протяжении 45 лет) существование постурального тремора в конечностях. Признаков для установления клинически достоверного диагноза БП в соответствии с критериями MDS на момент обращения оказалось недостаточно. Действительно, несмотря на наличие акинезии и мышечной ригидности (слабовыраженных), присутствовал лишь один «поддерживающий» симптом в виде тремора покоя, а не два, как того требуют критерии установления достоверного диагноза. У пациента не было ни нарушения обоняния, ни индуцированных леводопой дискинезий, а «явный и выраженный ответ на дофаминергическую терапию» задокументировать было сложно, поскольку такая терапия была начата за 12 лет до описываемого момента. Кроме того, в клинической картине отсутствовал симптом «возобновления тремора», характерный для БП. Все это породило сомнения в диагнозе.
Для дифференциальной диагностики ЭТ-плюс и БП мы уменьшили дозу принимаемого пациентом препарата леводопа/карбидопа, до дозы 375 мг/сут, разделенной на три приема. Через неделю после снижения дозы леводопы у пациента существенно увеличилась акинезия и мышечная ригидность, что исключило ЭТ-плюс и послужило доказательством правильности ранее установленного диагноза БП. Было продолжено лечение с применением агониста дофаминовых рецепторов и леводопы, с восстановлением той его дозы, которую пациент получал ранее. Дальнейшее ведение пациента осуществлялось в соответствии с действующими клиническими рекомендациями по лечению БП. С пациентом была обсуждена возможность проведения глубокой стимуляции мозга для устранения тремора.
Представленное клиническое наблюдение демонстрирует трудности дифференциации ЭТ-плюс и БП у пациента с предшествовавшим многолетним течением ЭТ. Основанием для подтверждения диагноза БП стало выраженное нарастание у пациента акинезии после снижения суточной дозы леводопы. Этот феномен послужил «доказательством от противного» и был расценен нами в качестве эквивалента «явного ответа» на терапию, что позволило окончательно убедиться в диагнозе БП.
Особенностями БП у наблюдаемого нами пациента явились диссоциация между резко выраженным тремором покоя и слабовыраженной ригидностью / гипокинезией, отсутствие лекарственно-индуцированных дискинезий на фоне длительного приема препарата леводопа/карбидопа и феномена истощения дозы этого препарата, отсутствие симптома «возобновления тремора» в клинической картине заболевания.
Заключение
Среди двигательных неврологических расстройств, связанных с нейродегенеративными изменениями головного мозга, одними из наиболее распространенных являются ЭТ и БП. Наибольшие сложности возникают при дифференциации БП и ЭТ-плюс у пациентов с длительным предшествующим течением ЭТ. Дифференциальная диагностика этих заболеваний основана на знании их клинических критериев, требует детального анализа анамнеза и результатов неврологического осмотра пациента. В частности, при ЭТ-плюс постуральный и интенционный тремор может сочетаться с тремором в покое, который, в отличие от БП, не исчезает при произвольных движениях; у пациентов с ЭТ-плюс нередко выявляются легкая атаксия и негрубо выраженные дистонические позы тела, что не характерно для ранних стадий БП. В то же время пациентов с БП отличает положительная реакция на препараты леводопы, особенно в начале лечения. Дифференциальная диагностика БП и ЭТ-плюс чрезвычайно важна, поскольку определяет стратегию лечения и прогноз заболевания.
СВЕДЕНИЯ ОБ АВТОРАХ:
Григорьева Вера Наумовна — д.м.н., профессор, заведующая кафедрой нервных болезней ФГБОУ ВО «ПИМУ» Минздрава России; 603005, Россия, г. Нижний Новгород, пл. Минина и Пожарского, д. 10/1; ORCID iD 0000-0002-6256-3429
Гузанова Елена Владимировна — к.м.н., доцент кафедры нервных болезней ФГБОУ ВО «ПИМУ» Минздрава России; 603005, Россия, г. Нижний Новгород, пл. Минина и Пожарского, д. 10/1; ORCID iD 0000-0003-3127-8489
Чекунова Ксения Михайловна — ординатор кафедры нервных болезней ФГБОУ ВО «ПИМУ» Минздрава России;
603005, Россия, г. Нижний Новгород, пл. Минина и Пожарского, д. 10/1; ORCID iD 0009-0000-1954-6941
Контактная информация: Гузанова Елена Владимировна, е-mail: el.guzanova@yandex.ru
Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах.
Конфликт интересов отсутствует.
Статья поступила 11.08.2025.
Поступила после рецензирования 03.09.2025.
Принята в печать 26.09.2025.
ABOUT THE AUTHORS:
Vera N. Grigorieva — Dr. Sc. (Med.), Professor, Head of the Department of Nervous Diseases, Privolzhsky Research Medical University; 10/1, Minin and Pozharsky sq., Nizhny Novgorod, 603950, Russian Federation; ORCID iD 0000-0002-6256-3429
Elena V. Guzanova — C. Sc. (Med.), Assistant Professor of the Department of Nervous Diseases, Privolzhsky Research Medical University; 10/1, Minin and Pozharsky sq., Nizhny Novgorod, 603950, Russian Federation; ORCID iD 0000-0003-3127-8489
Ksenia M. Chekunova — Resident of the Department of Nervous Diseases, Privolzhsky Research Medical University; 10/1, Minin and Pozharsky sq., Nizhny Novgorod, 603950, Russian Federation; ORCID iD 0009-0000-1954-6941
Contact information: Elena V. Guzanova, e-mail: el.guzanova@yandex.ru
Financial Disclosure: no authors have a financial or property interest in any material or method mentioned.
There is no conflict of interest.
Received 11.08.2025.
Revised 03.09.2025.
Accepted 26.09.2025.